- Вопрос: Какая должна быть степень зрелости плаценты перед родами?
- Когда формируется плацента?
- Для чего нужна плацента?
- Нормативная толщина плаценты
- Если толщина плаценты больше нормы
- Если толщина плаценты меньше нормы
- Что такое зрелость плаценты?
- Степень зрелости плаценты по неделям (таблица)
- Подробное описание каждой из степеней зрелости плаценты
- Несвоевременное развитие плаценты
- Преждевременное созревание плаценты
- Заключение
Вопрос: Какая должна быть степень зрелости плаценты перед родами?
Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!
Какая должна быть степень зрелости плаценты перед родами?
Согласно отечественным стандартам, перед родами в норме плацента должна иметь третью (3) степень зрелости. Ранее считалось, что плацента только третьей степени зрелости отражает готовность легких ребенка жить в кислородной среде вне организма матери. Однако многочисленные исследования, проведенные в различных странах и на разных континентах, показали, что никакой связи между степенью зрелости плаценты и готовностью легких ребенка к дыханию в нашей кислородной атмосфере не существует. Иными словами, степень зрелости плаценты не отражает готовность легких ребенка к нормальному дыханию.
Однако, согласно международным стандартам и позиции Всемирной организации здравоохранения, считается, что после 27 недели беременности плацента должна иметь минимум 1 (первую) или 2 (вторую) степени зрелости, которые могут сохраняться вплоть до родов. То есть, наступление третьей (3) степени зрелости плаценты к моменту родов необязательно. Обычно третья степень зрелости плаценты появляется после 32 недели беременности. Однако меньшая степень зрелости к моменту родов не является свидетельством патологии или недоразвития ребенка.
Если у женщины к моменту родов плацента имеет первую (1), вторую (2) или третью (3) степень зрелости, то переживать по этому поводу не стоит, поскольку все они являются вариантами нормы согласно позиции Всемирной организации здравоохранения. В настоящее время по данным гистологических исследований выяснено, что у 40 % женщин плацента на момент родов имела первую степень зрелости, еще у 40 % – вторую, и лишь у 20 % – третью. Причем для исследований после родов забирались только плаценты женщин, родивших здоровых, нормальных детей. Именно данные показатели и дали основание ВОЗ считать, что нормой к моменту родов является 1, 2 или 3 степень зрелости плаценты.
Однако в России традиционно считается, что плацента должна иметь третью степень зрелости к родам. Если плацента имеет меньшую степень зрелости, то это относится к категории патологии. Но в большинстве случаев это не так, и женщины рожают нормальных, здоровых детей.
Плацента – важный орган беременной женщины, который формируется и существует на протяжении всего времени роста плода. После появления новорождённого на свет детское место отторгается. Этот уникальный временный орган связывает мать и ребёнка во время беременности. Именно благодаря плаценте малыш получает необходимые питательные вещества.
Детское место, как и любой живой организм, формируется, созревает и стареет. Каждый из этих физиологических процессов должен происходить в своё время. В таком случае беременность будет протекать успешно, а ребёнок будет здоров. Если будущая мама хочет узнать, какой, к примеру, должна быть степень зрелости плаценты в 33 недели беременности, ей следует воспользоваться специальной таблицей с нормативными показателями. Такая схема будет приведена в статье ниже. Благодаря ей можно узнать, правильно ли развивается детское место.
Когда формируется плацента?
Слово placenta в переводе с латыни означает «лепёшка». Этот орган назвали так благодаря его дисковидной приплюснутой форме.
Примерно на десятый день после зачатия клетки, предназначением которых является обеспечение связи между мамой и плодом, начинают активно делиться. Вследствие этого происходит выработка специальных ферментов. Их задачей является создание в полости матки благоприятных условий для последующей возможности насыщения ребёнка питательными веществами из организма мамы. После этого формируется постоянный кровообмен между беременной и малышом. Рост плаценты становится настолько активным, что размеры этого органа на начальных стадиях даже превышают величину эмбриона.
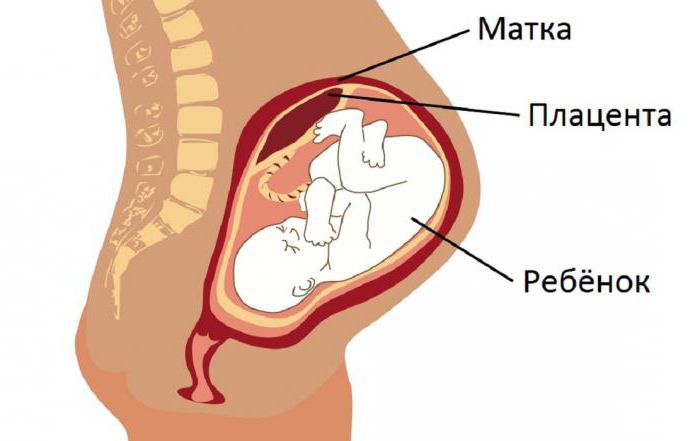
Для чего нужна плацента?
Основной задачей плаценты является обеспечение жизнедеятельности плода в течение всего периода беременности. Детское место выполняет следующие важные функции:
- обеспечивает иммунологическую защиту плода, пропуская необходимые антитела беременной женщины к малышу, но при этом удерживает определённые клетки иммунной системы матери, которые могли бы запустить механизм отторжения эмбриона, приняв его за чужеродный объект;
- выводит токсины;
- защищает малыша от негативного влияния окружающей среды, вредного воздействия бактерий и вирусов;
- выполняет функции железы внутренней секреции, синтезируя определённые гормоны, которые необходимы для удачного протекания беременности;
- снабжает плод кислородом и выводит образующийся углекислый газ;
- доставляет ребёнку питательные вещества и помогает избавиться от продуктов жизнедеятельности.
Состояние плаценты оказывает крайне важное влияние на состояние малыша и на процесс протекания беременности в целом. Для поддержания здоровья этого органа нужно беречь его от вредных воздействий различного характера. К примеру, рекомендуется избегать скоплений большого количества людей, ведь даже банальные ОРВИ или ОРЗ могут быть опасными. Будущей матери не следует курить. Если у женщины имеются половые инфекции, от них нужно избавляться.
Нормативная толщина плаценты
С самого начала беременности плацента активно растёт и развивается. К 16-18 неделе этот орган становится полностью функциональным. Толщина детского места незначительно увеличивается изо дня в день. Своего максимума этот показатель достигает к 34 неделе. Если беременность протекает благополучно, то ещё через пару недель рост и увеличение толщины плаценты останавливаются, а иногда даже идут на спад.
Если толщина детского места на конкретном сроке беременности не соответствует нормативным показателям, значит, функционирование этого органа нарушено. При этом может страдать и ребёнок.
Ещё одним показателем, с помощью которого можно оценить состояние детского места, является степень зрелости плаценты по неделям. Таблица с нормативными значениями поможет грамотно оценить ситуацию. А сейчас рассмотрим случаи, когда толщина детского места отличается от стандартной.
Если толщина плаценты больше нормы
Причиной чрезмерного утолщения плаценты у беременной женщины может быть анемия, гестоз, резус-конфликт, сахарный диабет. Также негативное влияние на состояние детского места оказывают инфекционные заболевания. Причём опасность существует даже в том случае, когда будущая мама является просто переносчиком бактерий. Если беременная курит, употребляет алкоголь или наркотические вещества, то толщина её плаценты также может быть увеличена.
Темпы старения детского места с такой патологией ускорены, а значит, этот орган справляется со своими функциями недостаточно эффективно. Если плацента утолщена, она отекает, структура её стенок становится другой, происходит нарушение гормонального фона. Результатом таких изменений является недостаточное обеспечение ребёнка кислородом и питательными веществами. Это может стать причиной задержки внутриутробного развития малыша, гипоксии, преждевременных родов или даже гибели плода.
Основываясь на результатах ультразвуковой диагностики, допплерографии или кардиотокографии, доктор назначает беременной женщине с утолщённым детским местом препараты, которые стимулируют маточно-плацентарный обмен и поддерживают нормальное развитие малыша. Если состояние плода не внушает опасений, врач может ограничиться более пристальным наблюдением за будущей мамой.
Если толщина плаценты меньше нормы
Тонкая плацента может свидетельствовать о гипоплазии детского места. Так называется состояние, когда этот орган недостаточно развит и не способен эффективно справляться со своими функциями.
Чрезмерное уменьшение толщины плаценты может быть как особенностью конституции беременной (чаще всего так происходит у женщин некрупного телосложения), так и являться следствием ряда других причин. К примеру, такая патология может возникнуть после того, как будущая мама перенесла инфекционное заболевание. Также могут сказаться гипертония, гемолитическая болезнь или атеросклероз.
Если недостаточная толщина плаценты является следствием какого-либо заболевания будущей мамы, на увеличение этого показателя можно повлиять путём излечения соответствующей болезни. В остальных случаях доктор применяет медикаментозную терапию, направленную на минимизацию возможных негативных последствий развития ребёнка.
Настало время рассмотреть такой важный показатель, как зрелость плаценты.
Что такое зрелость плаценты?
Созревание плаценты – естественный процесс, сопутствующий росту этого органа. Развитие детского места происходит таким образом, чтобы оно могло полноценно и своевременно обеспечивать потребности плода.
Степень зрелости детского места – это важнейший показатель. С его помощью можно оценить состояние плацентарного комплекса. Также эта характеристика помогает вовремя выявить патологические изменения в структуре детского места, которые могут оказать негативное влияние на плод.
Если беременность протекает нормально, то за её период плацента проходит 4 степени зрелости. Подробное описание каждой из них следует ниже.
Степень зрелости плаценты по неделям (таблица)
Различают 4 степени зрелости детского места. Каждая из них соответствует определённому периоду развития этого органа.
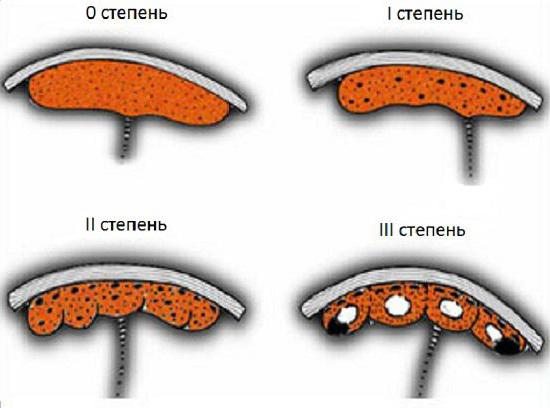
Степень зрелости плаценты
Нормативный срок беременности
Структура плаценты
Характеристика прилегающей к плоду хориальной ткани
Наличие кальциевых отложений
Гладкая и ровная
С 27 по 36 неделю
Имеется небольшое количество уплотнений
Присутствуют отдельные эхогенные включения. Хориальная пластина приобретает волнистость
Имеются в малом количестве
С 34 по 39 неделю
В большом количестве имеются ярко выраженные уплотнения
Имеются мелкие эхогенные включения в большом количестве. Хориальная пластина приобретает ещё большую волнистость
Присутствуют хорошо различимые участки
После 36 недели
Возможно присутствие кист
Волнистость хориальной пластины ярко выражена. Плацента имеет дольчатую структуру
Имеются в большом количестве
Из таблицы видно, что нулевая степень зрелости плаценты в 30 недель – показатель, который находится в пределах нормы. Если врач после обследования будущей мамы именно так оценил взросление детского места, значит, беременность протекает хорошо.
Подробное описание каждой из степеней зрелости плаценты
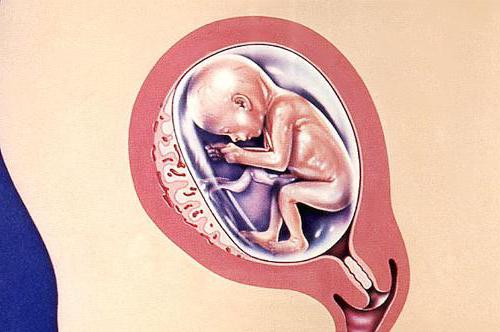
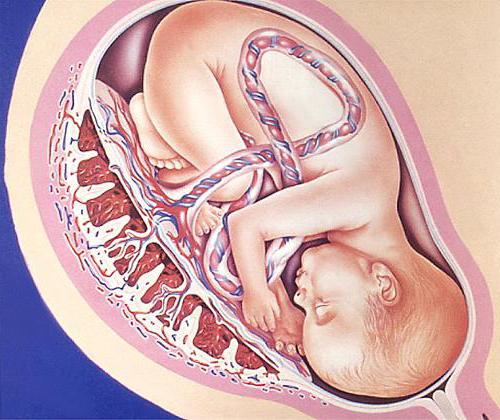
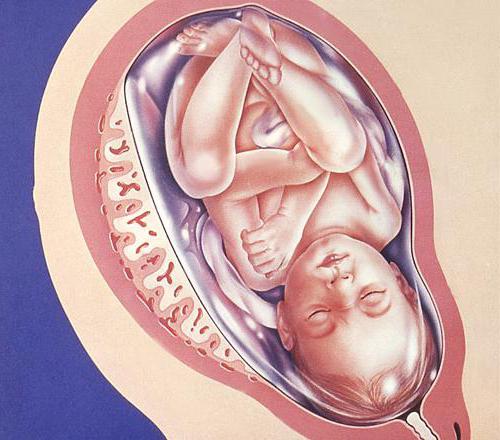
Если детское место опережает норму своего развития или, наоборот, отстаёт от неё, возможно развитие патологий. Такие ситуации рассмотрены ниже.
Несвоевременное развитие плаценты
Одной из проблем, связанных с детским местом, может стать его преждевременное созревание. О такой патологии можно вести речь, если 2 степень зрелости плаценты на 32 неделе беременности уже наступила. В этом случае за состоянием плода необходимо тщательно следить. Ведь такая ситуация свидетельствует о плацентарной недостаточности. Подробнее этот распространённый случай будет рассмотрен ниже.
Ещё одна проблема, которая встречается несколько реже предыдущей, – это позднее созревание детского места. Чаще всего такая патология характерна в том случае, когда существуют врождённые пороки развития плода. Дополнительными факторами риска является заболевание будущей мамы сахарным диабетом, резус-конфликт или наличие у беременной таких вредных привычек, как курение или употребление алкоголя. Если имеет место задержка созревания плаценты, то увеличивается степень риска рождения мёртвого ребёнка.
Преждевременное созревание плаценты
Преждевременным считается такое развитие, когда настаёт вторая степень зрелости плаценты в 32 недели беременности и раньше.
Причины возникновения такой патологии следующие:
- гестоз;
- нарушенный гормональный фон;
- заболевания сердечно-сосудистой системы или сахарный диабет у беременной;
- присутствие возбудителей инфекционных болезней;
- гипертония у будущей мамы;
- многоплодная беременность;
- избыточное содержание кальция в организме женщины;
- предлежание либо отслойка плаценты;
- резус-конфликт;
- употребление беременной алкоголя, никотина, наркотических веществ.
Также преждевременным считается взросление, когда третья степень зрелости плаценты настаёт раньше 36 недели беременности. Однако само по себе раннее старение детского места не является непосредственной угрозой здоровью или жизни плода. Опасна такая патология в случае, когда врач после обследования беременной выявил нарушения, которые могут привести к негативным последствиям. Это может быть гипоксия плода, его внутриутробная задержка развития, риск преждевременных родов.
Докторам следует удостовериться в наличии патологии, используя другие методы диагностики. Если опасения подтвердились, то беременной назначается соответствующее лечение, в отдельных случаях даже стационарное.
Заключение
Самым важным показателем состояния плаценты является степень её зрелости. Эта характеристика даёт возможность оценить как физиологические, так и патологические изменения временного органа. Используя приведённую в статье специальную таблицу, будущая мама может узнать для конкретного срока беременности соответствующую степень зрелости плаценты. 31 неделя, к примеру, должна характеризоваться первым уровнем развития детского места.
Роды — это физиологический процесс, во время которого происходит изгнание из матки плода, плаценты с оболочками и околоплодных вод через родовые пути. Физиологически роды (наступают в среднем через 280 дней (или 40 недель) после наступления беременности, когда плод становится зрелым и вполне способным к самостоятельному существованию.
Существует несколько признаков приближающихся родов. На пример, за два дня до родов женщина может почувствовать непреодолимое желание убрать свой дом или разморозить холодильник. Как ни смешно, но таким образом природа дает ей понять, что она готова к появлению ребенка на свет. Другим показателем того, что леди приближается к заветной дате, может служить постоянное и усиливающееся состояние некоторого волнения. Но это вполне обосновано:
• она спит немного и не очень хорошо;
• ей надоело быть объектом биологического эксперимента;
• она чувствует себя подавленно, знает, что в настоящий момент нет выхода из этого состояния, и начинает осознавать, что гораздо легче, когда ребенок находится внутри, чем когда он уже родится.
Предшественником приближающихся родов является отхождение вод. Как только это произошло, стоит немедленно звонить в больницу.
Главный совет, который можно дать женщинам, собирающимся рожать, — это попытаться постоять под душем перед отправлением, потому что пройдет немало времени, пока снова представится такая возможность.
Роженицы обычно поступают в родильный дом в начале пери ода раскрытия шейки матки с обменной картой на руках, в которую врачом консультации внесены необходимые данные о течении беременности.
В предродовой комнате уточняют анамнестические данные, проводят дополнительный осмотр роженицы (оцениваются телосложение, конституция, форма живота, крестцового ромба и т. д.) и детальное акушерское обследование. Обязательно определяют группу крови, резус-фактор, производят исследование мочи и морфологической картины крови. На основании этих данных составляется акушерский диагноз.
Роженицу укладывают в постель. Вставать разрешается только при неотошедших водах, не очень сильных и не очень частых схватках и при условии фиксации головки ко входу в таз. В случае отсутствия какого-либо из этих явлений роженица лежит в постели на спине или на боку в наиболее удобном для нее положении. Это способствует сгибанию головки и опущению ее в таз. На спине рекомендуется лежать в положении, близком к сидячему.
За состоянием роженицы тщательно следит врач. Он осведомляется о ее самочувствии (степень болевых ощущений, усталость, головокружение, головная боль, расстройства зрения и др.), выслушивает сердечные тоны плода. Систематически исследуется пульс роженицы. Температуру тела измеряют 2—З раза в сутки. Рекомендуется считать схватки.
В период раскрытия проводятся наружное акушерское и влагалищное исследования. Наружные половые органы роженицы обмывают дезинфицирующим раствором не реже 1 раза за 5—б ч, а также каждый раз после мочеиспускания и дефекации. Роды сопровождаются большой затратой энергии, поэтому роженица нуждается в полноценном питании. Легко усваиваемую пищу (кисели, бульон с яйцом, манная каша, булка, молочные продукты, сладкий чай и др.) дают небольшими порциями. Нередко роженицы отказываются от еды. В таких случаях необходимо разъяснить вред голодания и важность своевременного принятия пищи. Очень важно для роженицы сохранять спокойствие, бодрость и уверенность в благополучном исходе родов.
В периоде раскрытия применяется обезболивание родов. Все современные методы обезболивания родов можно разделить на две группы: 1) психопрофилактическая подготовка к родам; 2) методы обезболивания при помощи фармакологических средств. К первой группе примыкает метод словесного воздействия внушением (гипноз). Вторая группа включает применение аналгезирующих, нейроплегических, психотропных средств, регионарной и проводниковой анестезии. Обезболивающие средства вводят внутрь, через легкие (ингаляция), прямую кишку, подкожно, внутривенно и т. д.
Обезболивание с помощью фармакологических средств требует особо тщатёльного наблюдения за состоянием роженицы, сердцебиением плода и характером родовой деятельности. Если возни кают какие-либо нарушения, введение обезболивающих средств прекращается. С целью обезболивания родов применяются текодин, лидол, изопромедол, баралгин и др.
В период изгнания роженицу укладывают на специальную кровать. Родильные кровати имеют более или менее сложную конструкцию: они выше обычных, причем высота регулируется по потребности. Роженица лежит на родильной кровати в удобном для нее положении на спине. К концу периода изгнания роженица лежит на спине, ноги согнуты в тазобедренных и коленных суставах. Головной конец кровати приподнимают; высокое положение верхнего отдела туловища облегчает потуги, что способствует более легкому прохождению предлежащей части плода через родовой канал.
Природа всегда предупреждает будущую мать о приближении родов началом схваток. Женщина, роды которой начались с сильных схваток, может ожидать, что ребенок у нее появится быстрее, чем у роженицы, которая испытывает слабые боли. Более быстрыми роды будут также у женщины с широким тазом. Один из самых основных факторов — это тот, какими по счету являются для женщины эти роды. Самые первые роды длятся дольше всего. В среднем продолжительность всех родов около десяти часов. При этом самые длинные длятся не более 24 ч, а самые короткие — всего три-четыре часа.
О приближении родов женщина может судить по ряду следующих предвестников.
1. За 2—3 недели до родов дно матки опускается; в связи с этим женщине становится легче дышать.
2. Предлежащая часть плода также опускается у первородящих головка ребенка плотно прижимается ко входу в таз или даже вступает в него малым сегментом. Накануне родов матка расположена по оси таза, сильно размягчена на всем протяжении, включая область внутреннего зева, влагалищную часть. У повторнородящих шеечный канал пропускает палец. Усиливается секреция желез слизистой оболочки канала шейхи матки.
З. Перед родами нередко отмечается выделение из влагалища тянущегося, слизистого секрета желез шейки матки.
4. В конце беременности многие женщины начинают ощущать Сокращение матки после родов. На что обратить внимание, принимающие перед родами характер тянущих болей в области крестца и нижней части живота. Схваткя-предвестники отличаются от родовых схваток: они слабые, короткие, не регулярные, не приводят к сглаживанию шейхи матки, раскрытию зева и образованию плодного пузыря.
5. Масса тела перед родами понижается. Это объясняется выведением воды из организма.
Наиболее яркие предвестники родов — нерегулярные сокращения матки и выделение из влагалища шеечной слизи (слизистая пробка). Начало родов характеризуется началом болезненных сокращений мускулатуры матки, сначала через регулярные промежутки в 10—15 мин, а затем через более короткие интервалы времени Эти сокращения называются схватками.
Когда начинаются схватки, не следует паниковать, даже если они начались среди ночи или далеко от родильного дома. Не тратя время на суету и страхи, нужно спокойно собираться и отправляться в родильный дом.
Иногда, до появления схваток, происходит разрыв плодных оболочек. При этом из влагалища вытекает некоторое количество светлой жидкости. В таких случаях речь идет о дородовом излитии околоплодных вод. Это не очень хорошо, потому что исчезает барьер перед полостью матки, где находится ребенок, и, следовательно, создается риск проникновения микробов в матку и заражения плода. Женщина, у которой произошло излитие вод, должна быть доставлена в роддом как можно быстрее.
Роды — это процесс прохождения ребенка по родовым путям. Организм женщины готовится к родам на протяжении всей беременности. В крови появляются гормоны, действие которых на матку приводит к ее мышечным сокращениям, в результате чего происходит раскрытие шейки матки и продвижение ребенка вниз, В мягких тканях родовых путей изменяются обменные процессы, ткани становятся более эластичными и растяжимыми. даже хрящи, соединяющие кости таза, становятся менее жесткими, и родовой канал делается чуть-чуть более просторным. Роды всегда сопровождаются потерей некоторого количества крови, но, поскольку во время беременности объем крови в организме женщины увеличивается почти в 1,5 раза, для нее эта кровопотеря является практически неощутимой.
В родах различают три периода: первый — период раскрытия, второй — период изгнания, третий — последовый период. Период раскрытия начинается с первыми регулярными схватками и заканчивается полным раскрытием наружного зева шейки матки.
Период изгнания начинается с момента полного раскрытия шейки матки и заканчивается вместе с рождением ребенка. Последовый период начинается с момента рождения ребенка и заканчивается изгнанием последа.
А теперь поговорим об этом подробнее.
1. Период раскрытия.
К началу родов матка занимает почти всю полость живота, растягивает брюшную стенку, отклоняется одной из боковых поверхностей вправо или влево и кпереди.
В первом периоде родов происходит постепенное сглаживание шейки матки, раскрытие зева шеечного канала до степени, достаточной для изгнания плода из полости матки, установления головки во входе таза.
В этот период женщина ощущает схватки. Благодаря схваткам происходит раскрытие шейки матки, необходимое для выталкивания из полости матки плода и последа. Схватки возникают непроизвольно, роженица не может управлять ими по своему желанию. Каждая схватка развивается в определенной последовательности: сокращения матки постепенно нарастают, достигают наивысшей степени, затем происходит расслабление мускулатуры и, переходящее в родовую паузу. При исследовании рукой можно заметить, как матка уплотняется, становится твердой, потом постепенно расслабляется.
В начале родов каждая схватка продолжается 1 0— 15 с, к концу их — в среднем 1 / мин. Паузы между схватками в начале родов длятся 10—15 мин, затем укорачиваются; к концу периода изгнания плода схватки наступают через 2—З мин и даже чаще. Во время схваток у роженицы возрастает внутриматочное давление. Очень важно помнить о том, что роженица должна с самого начала полностью доверять врачу и акушерке, ведущим роды, и полностью следовать их указаниям. Когда начинаются схватки, женщине необходимо глубоко дышать, а в промежутке между схватками максимально расслабляться.
2. Период изгнания.
Он является для ребенка самым критичным. После излития вод схватки ненадолго прекращаются. Стенки матки становятся толще и теснее соприкасаются с плодом. Обычно в конце беременности перед родами ребенок поворачивается в матке вниз головой, но иногда он может остаться в другом положении — головой вверх. В первом случае он появляется на свет головой вперед, а во втором — сначала выходят ягодицы и ноги.
Женщина в период изгнания должна помогать ребенку. В момент наступления очередной схватки, которая является важнейшим компонентом изгоняющих сил, необходимо сделать глубокий вдох полной грудью, закрыть рот и тужиться изо всех сил. Очень важно точно соблюдать указания врача. Если начинать тужиться слишком рано и без контроля, то можно рано почувствовать усталость, роды затянутся, и вы будете страдать.
Вторым компонентом изгоняющих сил являются потуги — сокращение поперечно-полосатых мышц брюшного пресса и диафрагмы. Потуги наступают рефлекторно вследствие раздражения предлежащей частью плода нервных элементов, заложенных в шейке матки. Возникают потуги непроизвольно, но вы можете их регулировать (усиливать или тормозить), и играют роль только в периоде изгнания плода и в послеродовом
периоде. Во время потуг у роженицы повышается внутрибрюшное давление.
Когда ребенок появился на свет, он начинает кричать, и это означает, что он делает первый в своей жизни вдох. Крик новорожденного — это его дыхание. Как только ребенок рождается, пуповину, посредством которой он был связан с маткой, пережимают и перерезают. Ребенку не нужно больше быть связанным с организмом матери — ведь теперь он получает кислород через свои собственные легкие, а кормить его будут грудью или из бутылочки.
З. Последовый период.
Через несколько минут после рождения ребенка наступает период рождения плаценты и плодных оболочек. Есть такое выражение: «родился в рубашке», так говорят о счастливом человеке. Если во время родов не произошло разрыва плодных оболочек, что бывает крайне редко, то ребенок так и рождается в плотной оболочке — «рубашке». Если не освободить его от нее, он не сможет начать дышать самостоятельно и может погибнуть. В последовом периоде происходит отделение плаценты и оболочек от стенок матки и изгнание отслоившегося последа из матки через родовые пути.
Через несколько минут после рождения ребенка начинаются последовые схватки. При последовых схватках сокращается вся мускулатура матки, включая и область прикрепления плаценты, которая называется плацентарной, оболочкой. Плацента не обладает способностью к сокращению, поэтому происходит ее смещение от суживаю места прикрепления. С каждой схваткой плацентарная площадка уменьшается, плацента образует складки, выпячивающиеся в полость матки, и, наконец, отслаивается от ее стенки. Плацента отслаивается в так называемом спонгиозном (губчатом) слое.
Нарушение связи между плацентой и стенкой матки сопровождается разрывом маточно-плацентарных сосудов в области отделившегося участка плаценты. Кровь, излившаяся из сосудов, накапливается между плацентой и матки и способствует дальнейшему отделению плаценты от места прикрепления. Отделение плаценты от стенки матки происходит либо с ее центра, либо с ее края.
Плацента выходит из нижних половых путей нижним краем вперед; расположение оболочек сохраняется в том виде, в котором они находились в матке (вводная — внутри, децидуальная — снаружи). Отделение плаценты иным образом встречается реже. Изгнанию последа, отделившегося от стенок матки, кроме схваток, способствуют потуги. Рефлекторное сокращение брюшных мышц происходит в результате смещения отделившейся плаценты в нижний сегмент матки и во влагалище и раздражения рецепторов указанных отделов родовых путей. В процессе отделения последа вспомогательное значение имеют тяжесть самой плаценты и образовавшаяся ретровлацентарная гематома.
При нормальных родах отделение плаценты от стенки матки наблюдается только в третьем периоде родов. В первом и во втором периодах родов отслойки плаценты не происходит, несмотря на сильные схватки и присоединение потуг в периоде изгнания плода. Объясняется это тем, что место прикрепления плаценты в период раскрытия и изгнания сокращается меньше чем другие отделы матки; отдёлению плаценты препятствует также внутриматочное давление.
Последовый период характеризуется выделением крови из маточно-плацентарных сосудов, целость которых нарушается при отслойке плаценты. При нормальном течении последового периода кровопотеря составляет 100—300 мл, в среднем 250 мл. Эта кровопотеря физиологична и естественна, она не оказывает отрицательного влияния на организм женщины. После изгнания последа матка приходит в состояние длительного сокращения, сократившиеся маточные волокна и пучки сдавливают просвет зияющих сосудов, в связи с чем кровотечение прекращается.
Обычно плодные оболочки с плацентой рождаются уже после появления на свет ребенка. Когда малыш уже находится на руках акушера, мышцы матки сокращаются, закрываются кровеносные сосуды и прекращается кровотечение. Врач внимательно осматривает плаценту и оболочки. В случае, если возникает сомнение в том, что плацента или оболочки выделились полностью, производится проверка вручную полости матки. Эта манипуляция производится под наркозом. Проверяется также, не произошло ли в родах разрывов мягких тканей родовых путей, и в случае необходимости накладываются швы.
