- Показания
- Выполнение осмотра
- Особенности
- Осложнения
- ОПЕРАЦИИ В ПОСЛЕДОВОМ И ПОСЛЕРОДОВОМ ПЕРИОДАХ
- ОПЕРАТИВНЫЕ ВМЕШАТЕЛЬСТВА В ПОСЛЕДОВОМ ПЕРИОДЕ
- РУЧНОЕ ОТДЕЛЕНИЕ ПЛАЦЕНТЫ
- ПОКАЗАНИЯ
- МЕТОДЫ ОБЕЗБОЛИВАНИЯ
- ТЕХНИКА ОПЕРАЦИИ
- ОСЛОЖНЕНИЯ
- РУЧНОЕ ОБСЛЕДОВАНИЕ МАТКИ
- ПОКАЗАНИЯ
- МЕТОДЫ ОБЕЗБОЛИВАНИЯ
- ТЕХНИКА ОПЕРАЦИИ
- ОПЕРАТИВНЫЕ ВМЕШАТЕЛЬСТВА В ПОСЛЕРОДОВОМ ПЕРИОДЕ
- ПОКАЗАНИЯ
- РАЗРЫВ ШЕЙКИ МАТКИ
- МЕТОДЫ ОБЕЗБОЛИВАНИЯ
- ТЕХНИКА ОПЕРАЦИИ
- РАЗРЫВ ВУЛЬВЫ
- ТЕХНИКА ОПЕРАЦИИ
- РАЗРЫВ СТЕНКИ ВЛАГАЛИЩА
- ТЕХНИКА ОПЕРАЦИИ
- ГЕМАТОМЫ ВУЛЬВЫ И ВЛАГАЛИЩА
- МЕТОДЫ ОБЕЗБОЛИВАНИЯ
- ТЕХНИКА ОПЕРАЦИИ
- РАЗРЫВ ПРОМЕЖНОСТИ
- МЕТОДЫ ОБЕЗБОЛИВАНИЯ
- ТЕХНИКА ОПЕРАЦИИ
- ВЫВОРОТ МАТКИ
- ПОДГОТОВКА К ОПЕРАЦИИ
- ТЕХНИКА ОПЕРАЦИИ
- ОСОБЕННОСТИ ВЕДЕНИЯ ПОСЛЕОПЕРАЦИОННОГО ПЕРИОДА
- АКУШЕРСКИЕ СВИЩИ
- ТЕХНИКА ОПЕРАЦИИ
- Что такое ручное обследование полости матки?
- Показания к проведению ручного обследования матки
- Техника ручного обследования полости матки
- Осложнения
- Профилактика
В гинекологии часто применяются разные методики диагностики с помощью инструментов и без. Процедура относится к не инструментальным. Перед началом роженице вводится общее обезболивание. Акушер – гинеколог проводит ручное обследование матки после родов, вводя в детородный орган руку, для внутреннего исследования. Способ осмотра считается достаточно информативным.
Показания
Манипуляция осуществляется на завершающем этапе родовой деятельности. Во время процедуры исследуется внутренняя поверхность органа, проверяется состояние стенок. При проведении требуется соблюдение всех правил асептики. Руки врача, половые органы роженицы тщательно обрабатываются.

Подготовка к обследованию:
- акушер катетером удаляет мочу;
- анестезиолог вводит наркоз;
- гинеколог обрабатывает поверхность снаружи плюс внутреннюю часть бедер.
Ручной осмотр матки после родов проводится, если:
- имеется кровотечение;
- плацента не отделилась;
- родовая деятельность прошла естественным путем, тогда как предыдущая была с оперативным вмешательством;
- разрыв шейки 3 степени;
- требуется проверка стенок на целостность;
- потеря малыша в процессе рождения;
- матка имеет недостатки в развитии;
- применение акушерских щипцов.
Манипуляция обследования провоцирует ответ со стороны детородного органа. Он начинает активнее сжиматься. Когда этого не происходит, проводятся массажные действия. Акушер массирует переднюю стенку, сжатой в кулак рукой.
Ручное обследование полости матки после родов сопровождается заметными болевыми ощущениями. Требуется наркоз. Если в ходе родовой деятельности вводилась перидуральная анестезия, дополнительно обезболивание может не делаться, в редких случаях в легкой форме.
Выполнение осмотра
При проведении осмотра врач вводит руку, сжатую в кулак, во влагалище. Затем проникает в полость матки с целью обследования внутреннего состояния. Ощупываются стенки органа, изучается плотность. Особенное внимание уделяется углам.
При ручном исследовании используют 3 вида обезболивания:
- ингаляционное;
- внутривенное;
- продленное региональное.
В ходе осмотра определяется положение плацентарной площадки. При обнаружении сгустков крови, остатков оболочки их удаляют. Если плацента к этому моменту не отделилась, происходит выведение. Когда части благополучно вышли, ручная ревизия полости матки после родов завершает процесс. Далее проводится бережный наружновнутренний массаж детородного органа.
- определяется общее состояние здоровья роженицы, объем потери крови;
- вводится наркоз;
- рука акушера входит во влагалище, далее внутрь матки;
- убираются сгустки крови, оставшиеся части последа, когда таковые имеются;
- определяется тонус матки, целостность стенок;
- осматриваются мягкие родовые каналы;
- ушиваются повреждения, если они случились;
- состояние роженицы оценивается повторно;
- возмещается кровопотеря.
Иногда вывести плаценту данным способом не получается. Диагностируется прочное присоединение. Тогда попытки удаления прекращаются. Роженицу перемещают в операционный зал.
Особенности
Действие считается сложным, травматичным, масштабным. Занимает оно значительный временной промежуток. Неудовлетворительное самочувствие роженицы в период реабилитации часто связано с последствиями наркоза, а не с вмешательством.
Ручной контроль полости матки после родов выполняет 2 задачи:
диагностическую, лечебную.
Первая состоит в анализе стенок детородного органа, установлении их целостности, определении оставшейся части плаценты. Вторая заключается в стимулировании нервных окончаний мышечного аппарата методом аккуратного массажного воздействия снаружи, изнутри.
Чтобы проверить сократимость детородного органа, одновременно с началом манипуляции, вводится 1 мл окситоцина. При удовлетворительном результате проб, массажные действия продолжаются.
После серьезных показаний к осмотру может назначаться дополнительное обследование. Следующим шагом будет проведение терапии. Схема устанавливается индивидуально каждой роженице. Продолжительность зависит от показаний.
Лечение после процедуры:
- введение элементов, повышающих сократимость матки;
- если происходит большая кровопотеря, назначают железосодержащие средства;
- проводится противовоспалительная терапия;
- укрепляется иммунная система;
- делается УЗИ послеродового периода.
Самолечением заниматься противопоказано. Нужно четко следовать рекомендациям акушера. После выписки из роддома женщина должна регулярно посещать гинеколога с целью осмотра, своевременного предупреждения развития последствий.
Осложнения
При адекватном проведении вмешательства ярко выраженных отрицательных проявлений не наблюдается. Следует помнить: манипуляция сама по себе считается достаточно серьезной, сложной. Поэтому предписывается в исключительных случаях.
Опасность заключается в инфицировании детородного органа, если не была соблюдена стерильность. Вызвать заражение может повторный ввод руки, когда с первого раза не все было удалено. Травма в этот момент практически исключена. Последствием ручного обследования матки после родов является только воспаление.
Еще одним осложнением считается большая потеря крови. Во время осмотра выявляется приращение плаценты к стенке. Акушер, проводя отделение, может столкнуться с открытием обильного кровотечения. Если вовремя не отреагировать на случившееся, результат бывает плачевным.
Чтобы избежать этого, пациентке рекомендуется операционное вмешательство по удалению матки. Данное действие не звучит, как приговор. Существуют способы сохранения детородного органа. Чтобы здоровье женщины не вызывало проблем, нужно регулярно обследоваться.
Избежать последствий помогает соблюдение мер профилактики. Врач предписывает прием витаминных препаратов. Целью является сохранение женского здоровья. Укрепить детородный орган возможно с помощью специальной гимнастики.
Послеродовое обследование руками отличается высокой точностью получения результата. По длительности оно занимает часто не больше 30 минут. Чтобы женщина не ощущала боль, дискомфорт, вводится анестезия.
ОПЕРАЦИИ В ПОСЛЕДОВОМ И ПОСЛЕРОДОВОМ ПЕРИОДАХ
Оперативные вмешательства в последовом периоде включают ручное отделение и выделение плаценты при задержке её отделения (частичное или полное плотное прикрепление плаценты) и удалении отделившегося последа при его ущемлении в области внутреннего зева или трубного угла матки.
В послеродовом периоде оперативные вмешательства включают зашивание разрывов мягких тканей родовых путей (шейки матки, влагалища, вульвы), восстановление промежности (перинеорафия), ручную репозицию матки при её вывороте, а также контрольное ручное обследование стенок послеродовой матки.
ОПЕРАТИВНЫЕ ВМЕШАТЕЛЬСТВА В ПОСЛЕДОВОМ ПЕРИОДЕ
РУЧНОЕ ОТДЕЛЕНИЕ ПЛАЦЕНТЫ
Ручное отделение плаценты — акушерская операция, заключающаяся в отделении плаценты от стенок матки рукой, введённой в полость матки, с последующим удалением последа.
Ручное выделение плаценты.
ПОКАЗАНИЯ
Нормальный последовый период характеризуется отделением плаценты от стенок матки и изгнанием последа в первые 10–15 мин после рождения ребёнка.
Если признаки отделения последа отсутствуют в течение 30–40 минут после рождения ребёнка (при частичном плотном, полном плотном прикреплении или приращении плаценты), а также при ущемлении отделившегося последа, показана операция ручного отделения плаценты и выделения последа.
МЕТОДЫ ОБЕЗБОЛИВАНИЯ
Внутривенная или ингаляционная общая анестезия.
ТЕХНИКА ОПЕРАЦИИ
После соответствующей обработки рук хирурга и наружных половых органов пациентки правую руку, одетую в длинную хирургическую перчатку, вводят в полость матки, а левой рукой фиксируют её дно снаружи. Ориентиром, помогающим найти плаценту, служит пуповина. Дойдя до места прикрепления пуповины, определяют край плаценты и пилообразными движениями отделяют её от стенки матки. Затем левой рукой потягиванием за пуповину производят выделение последа; правая рука остаётся в полости матки для проведения контрольного исследования её стенок.
Задержку частей устанавливают при осмотре выделившегося последа и обнаружении дефекта ткани, оболочек или отсутствии добавочной дольки. Дефект плацентарной ткани выявляют при осмотре материнской поверхности плаценты, расправленной на ровной поверхности. На задержку добавочной доли указывает выявление оборванного сосуда по краю плаценты или между оболочками. Целостность плодовых оболочек определяют после их расправления, для чего плаценту следует поднять.
После окончания операции до извлечения руки из полости матки внутривенно одномоментно вводят 1 мл 0,2% раствора метилэргометрина, а затем начинают внутривенное капельное введение препаратов, оказывающих утеротоническое действие (5 МЕ окситоцина), на надлобковую область живота кладут пузырь со льдом.
ОСЛОЖНЕНИЯ
В случае приращения плаценты попытка произвести её ручное отделение оказывается неэффективной. Ткань плаценты рвётся и не отделяется от стенки матки, возникает обильное кровотечение, быстро приводящее к развитию геморрагического шока в результате маточной атонии. В связи с этим при подозрении на приращении плаценты показано хирургическое удаление матки в экстренном порядке. Окончательный диагноз устанавливается после гистологического исследования.
РУЧНОЕ ОБСЛЕДОВАНИЕ МАТКИ
Ручное обследование матки — акушерская операция, заключающаяся в ревизии стенок матки рукой, введённой в её полость.
ПОКАЗАНИЯ
Контрольное ручное обследование послеродовой матки проводят при наличии:
· миомы матки;
· антенатальной или интранатальной гибели плода;
· пороков развития матки (двурогая матка, седловидная матка);
· кровотечения в послеродовом периоде;
· разрыва шейки матки III степени;
· рубца на матке.
Ручное обследование послеродовой матки проводят при задержке частей последа в матке, подозрении на разрыв матки или при гипотоническом кровотечении.
МЕТОДЫ ОБЕЗБОЛИВАНИЯ
Внутривенная, ингаляционная или продлённая регионарная анестезия.
ТЕХНИКА ОПЕРАЦИИ
При подозрении на дефект плацентарной ткани показано проведение контрольного ручного обследования стенок матки, при котором последовательно осматривают все стенки матки, уделяя особенное внимание маточным углам.
Определяют локализацию плацентарной площадки и при обнаружении задержавшейся ткани плаценты, остатков оболочек и сгустков крови удаляют их. В завершении ручного обследования необходимо произвести бережный наружновнутренний массаж матки на фоне введения сокращающих препаратов.
Ручное обследование стенок послеродовой матки преследует две задачи: диагностическую и лечебную.
Диагностическая задача заключается в ревизии стенок матки с определением их целостности и выявлением задержавшейся дольки плаценты. Лечебная задача состоит в стимуляции нервномышечного аппарата матки путём проведения бережного наружновнутреннего массажа матки. В процессе выполнения наружновнутреннего массажа внутривенно одномоментно вводят 1 мл 0,02% раствора метилэргометрина или 1 мл окситоцина, проводя пробу на сократимость.
ОПЕРАТИВНЫЕ ВМЕШАТЕЛЬСТВА В ПОСЛЕРОДОВОМ ПЕРИОДЕ
Послеродовый период наступает с момента рождения последа и продолжается в течение 6–8 нед. Послеродовый период разделяют на ранний (в течение 2 ч после родов) и поздний.
ПОКАЗАНИЯ
Показанием для оперативного вмешательства в раннем послеродовом периоде служат:
· разрыв или разрез промежности;
· разрыв стенок влагалища;
· разрыв шейки матки;
· разрыв вульвы;
· образование гематом вульвы и влагалища;
· выворот матки.
В позднем послеродовом периоде показанием для оперативного вмешательства служат:
· образование свищей;
· образование гематом вульвы и влагалища.
РАЗРЫВ ШЕЙКИ МАТКИ
По глубине разрывов шейки матки выделяют три степени тяжести данного осложнения.
· I степень — разрывы длиной не более 2 см.
· II степень — разрывы, превышающие 2 см по своей протяжённости, но не доходящие до свода влагалища.
· III степень — глубокие разрывы шейки матки, достигающие сводов влагалища или переходящие на него.
МЕТОДЫ ОБЕЗБОЛИВАНИЯ
Восстановление целостности шейки матки при разрыве I и II степени обычно производят без анестезии. При III степени разрыва показан наркоз.
ТЕХНИКА ОПЕРАЦИИ
Техника зашивания больших трудностей не представляет. Обнажают влагалищную часть шейки матки широкими длинными зеркалами и осторожно захватывают пулевыми щипцами переднюю и заднюю маточную губу, после чего приступают к восстановлению шейки матки. От верхнего края разрыва по направлению к наружному зеву накладывают отдельные кетгутовые швы, причём первую лигатуру (провизорную) несколько выше места разрыва. Это даёт возможность врачу без труда, не травмируя и без того повреждённую шейку матки, низводить её, когда это необходимо. В ряде случаев провизорная лигатура позволяет избежать наложения пулевых щипцов. Чтобы края разорванной шейки при зашивании правильно прилегали друг к другу, иглу вкалывают непосредственно у края, а выкол производят, отступя от него на 0,5 см. Переходя на противоположный край разрыва, иглу вкалывают отступя от него на 0,5 см, а выкалывают непосредственно у края. Швы при таком наложении не прорезываются, так как прокладкой служит шейка матки. После сращения линия швов представляет собой тонкий, ровный, почти незаметный рубец.
При разрыве шейки матки III степени дополнительно выполняют контрольное ручное обследование нижнего маточного сегмента для уточнения его целостности.
РАЗРЫВ ВУЛЬВЫ
Повреждения вульвы и преддверия влагалища во время родов, особенно у первородящих, отмечают часто. При трещинах и лёгких надрывах в этой области обычно не отмечают какихлибо симптомов и вмешательства врача не тpe6yется.
ТЕХНИКА ОПЕРАЦИИ
При разрывах в области клитора в уретру вводят металлический катетер и оставляют там на всё время операции.
Затем производят глубокое обкалывание тканей раствором новокаина или лидокаина, после чего отдельным и узловыми или непрерывным поверхностным (без подлежащих тканей) кетгутовым швом восстанавливают целостность тканей.
РАЗРЫВ СТЕНКИ ВЛАГАЛИЩА
Влагалище может быть повреждено во время родов во всех частях (нижней, средней и верхней). Нижняя часть влагалища разрывается одновременно с промежностью Разрывы средней части влагалища, как менее фиксированной и более растяжимой, отмечают редко. Разрывы влагалища обычно идут продольно, реже — в поперечном направлении, иногда проникая довольно глубоко в околовлагалищную клетчатку; в редких случаях они захватывают и кишечную стенку.
ТЕХНИКА ОПЕРАЦИИ
Операция заключается в наложении отдельных узловых кетгутовых швов после обнажения раны с помощью влагалищных зеркал. В случае отсутствия ассистента для обнажения и зашивания разрывов влагалища можно раскрыть его двумя разведёнными в стороны пальцами (указательным и средним) левой руки. По мере зашивания раны в глубине влагалища пальцы, расширяющие его, постепенно извлекают наружу. Наложение швов иногда представляет значительные трудности.
ГЕМАТОМЫ ВУЛЬВЫ И ВЛАГАЛИЩА
Гематома — кровоизлияние вследствие разрыва сосудов в клетчатку ниже и выше главной мышцы тазового дна (мышцы поднимающей задний проход) и её фасции. Чаще гематома возникает ниже фасции и распространяется на вульву и ягодицы, реже — выше фасции и распространяется по околовлагалищной клетчатке забрюшинно (вплоть до околопочечной области).
Симптомы гематом значительных размеров — боль и чувство давления в месте локализации (тенезмы при сдавлении прямой кишки), а также общая анемизация (при обширной гематоме). При осмотре родильниц обнаруживают опухолевидное образование синебагрового цвета, выпячивающееся наружу в сторону вульвы или в просвет входа во влагалище. При пальпации гематомы отмечают её флюктуацию.
В случае распространения гематомы на параметральную клетчатку при влагалищном исследовании определяют оттеснённую в сторону матку и между ней и стенкой таза неподвижное и болезненное опухолевидное образование. В этой ситуации трудно дифференцировать гематому от неполного разрыва матки в нижнем сегменте.
Неотложное хирургическое лечение необходимо при быстром увеличении гематомы в размерах с признаками анемизации, а также при гематоме с обильным наружным кровотечением.
МЕТОДЫ ОБЕЗБОЛИВАНИЯ
Операцию проводят под наркозом.
ТЕХНИКА ОПЕРАЦИИ
Операция состоит из следующих этапов:
· разрез тканей над гематомой;
· удаление сгустков крови;
· перевязка кровоточащих сосудов или прошивание 8образными кетгутовыми швами;
· закрытие и дренирование полости гематомы.
При гематомах широкой связки матки выполняют лапаротомию; вскрывают брюшину между круглой связкой матки и воронкотазовой связкой, удаляют гематому, накладывают лигатуры на повреждённые сосуды. Если нет разрыва матки, на этом операцию заканчивают.
При незначительных размерах гематом и их локализации в стенке вульвы или влагалища показано их инструментальное вскрытие (под местным обезболиванием), опорожнение и ушивание Хобразными или Zобразными кетгутовыми швами.
РАЗРЫВ ПРОМЕЖНОСТИ
Разрыв промежности — наиболее частый вид родового травматизма матери и осложнений родового акта; чаще отмечают у первородящих.
Различают самопроизвольный и насильственный разрыв промежности, а по выраженности выделяют три его степени:
· I степень — нарушается целостность кожи и подкожного жирового слоя задней спайки влагалища;
· II степень — кроме кожи и подкожного жирового слоя страдают мышцы тазового дна (луковичногубчатая мышца, поверхностная и глубокая поперечные мышцы промежности), а также задняя или боковые стенки влагалища;
· III степень — кроме вышеперечисленных образований, происходит разрыв наружного сфинктера заднего прохода, а иногда и передней стенки прямой кишки.
МЕТОДЫ ОБЕЗБОЛИВАНИЯ
Обезболивание зависит от степени разрыва промежности. При разрывах промежности I и II степени выполняют местную анестезию, для зашивания тканей при разрыве промежности III степени показан наркоз.
Местную инфильтрационную анестезию осуществляют 0,25–0,5% раствором новокаина или 1% раствором тримекаина, которые вводят в ткани промежности и влагалища за пределами родовой травмы; иглу вкалывают со стороны раневой поверхности в направлении неповреждённой ткани.
Если использовалась регионарная анестезия в родах, то её продолжают на время наложения швов.
ТЕХНИКА ОПЕРАЦИИ
Восстановление тканей промежности производят в определённой последовательности в соответствии с анатомическими особенностями мышц тазового дна и тканей промежности.
Обрабатывают наружные половые органы и руки акушера. Раневую поверхность обнажают зеркалами или пальцами левой руки. Сначала накладывают швы на верхний край разрыва стенки влагалища, затем — последовательно сверху вниз узловатые кетгутовые швы на стенку влагалища, отступя друг от друга на 1–1,5 см до формирования задней спайки. Наложение узловатых шёлковых (лавсановых, летилановых) швов на кожу промежности производят при I степени разрыва.
При II степени разрыва перед (или по мере) зашиванием задней стенки влагалища сшивают между собой отдельными узловыми погружными швами кетгутом края разорванных мышц тазового дна, затем накладывают шёлковые швы на кожу промежности (отдельные узловые по Донати, по Шуте). При наложении швов подхватывают подлежащие ткани, чтобы не оставить под швом карманов, в которых возможно последующее скопление крови. Отдельные сильно кровоточащие сосуды перевязывают кетгутом. Некротизированные ткани предварительно отсекают ножницами.
По окончании операции линию швов высушивают марлевым тампоном и смазывают 3% раствором йодной настойки.
При разрыве промежности III степени операцию начинают с дезинфекции обнажённого участка слизистой оболочки кишки (этанолом или раствором хлоргексидина) после удаления марлевым тампоном остатков кала. Затем накладывают швы на стенку кишки. Тонкие шёлковые лигатуры проводят через всю толщу стенки кишки (в том числе и через слизистую) и завязывают со стороны кишки. Лигатуры не срезают и концы их выводят через задний проход (в послеоперационном периоде они отходят сами либо их подтягивают и срезают на 9–10й день после операции).
Меняют перчатки и инструменты, после чего соединяют с помощью узловатого шва разошедшиеся концы наружного сфинктера заднего прохода. Затем операцию проводят, как при разрыве II степени.
ВЫВОРОТ МАТКИ
Сущность выворота матки состоит в том, что дно матки со стороны брюшного покрова вдавливается в свою полость до тех пор, пока не произойдёт полный её выворот. Матка оказывается расположенной во влагалище эндометрием наружу, а со стороны брюшной полости стенка матки образует глубокую воронку, выстланную серозным покровом, в которую втянуты маточные концы труб, круглых связок и яичники.
Различают полный и неполный (частичный) выворот матки. Иногда полный выворот матки сопровождается выворотом влагалища. Выворот может быть острым (быстрым) и хроническим (медленно совершающийся). Чаще наблюдают острые вывороты, причём 3/4 из них происходит в последовом периоде и 1/4 — в первые сутки послеродового периода.
ПОДГОТОВКА К ОПЕРАЦИИ
Проводят противошоковую терапию.
Обрабатывают наружные половые органы и руки акушера. Подкожно вводят 1 мл 0,1% раствора атропина для предупреждения спазма шейки матки. Опорожняют мочевой пузырь.
ТЕХНИКА ОПЕРАЦИИ
Производят вправление матки с предварительным ручным удалением плаценты.
Захватывают вывернутую матку правой рукой таким образом, чтобы ладонь находилась на дне матки, а концы пальцев около шейки, упираясь в шеечноматочную кольцевую складку.
Надавливая на матку всей рукой, сначала вправляют вывернутое влагалище в полость таза, а затем и матку, начиная с её дна или перешейка. Левую руку располагают на нижней части брюшной стенки, идя навстречу вворачиваемой матке. Затем вводят сокращающие средства (одномоментно окситоцин, метилэргометрин).
ОСОБЕННОСТИ ВЕДЕНИЯ ПОСЛЕОПЕРАЦИОННОГО ПЕРИОДА
В течение нескольких дней после операции продолжают введение препаратов, оказывающих утеротоническое действие.
АКУШЕРСКИЕ СВИЩИ
Акушерские свищи возникают вследствие тяжелейшей родовой травмы, приводят к стойкой утрате трудоспособности, нарушениям половой, менструальной и генеративной функций женщины. По характеру возникновения свищи делят на самопроизвольные и насильственные. По локализации различают пузырновлагалищные, шеечновлагалищные, уретровлагалищные, мочеточникововлагалищные, кишечновлагалищные свищи.
Для мочеполовых свищей характерно истечение мочи из влагалища различной интенсивности, для кишечно- половых — выделение газа и кала. Диагностическое значение имеет время появление этих симптомов: о ранении смежных органов свидетельствует появление указанных симптомов в первые часы после оперативного родоразрешения. При образовании свища в результате некроза тканей данные симптомы появляются на 6–9й день после родов. Окончательный диагноз ставят при осмотре влагалища с помощью зеркал, а также урологических и рентгенологических методов диагностики.
ТЕХНИКА ОПЕРАЦИИ
При ранении смежных органов инструментами и при отсутствии некроза тканей операцию проводят непосредственно после родов; в случае образования свища в результате некроза тканей — через 3–4 мес после родов.
Небольшие свищи иногда закрываются в результате консервативного местного лечения.
Матка – непарный орган, состоящий из гладкой мускулатуры, отвечающий за вынашивание и развитие эмбриона. Место расположения матки: малый таз. Рядом с маткой находится мочевой пузырь и прямая кишка. Книзу матка закругляется, переходя в шейку матки. Это подвижный орган. При этом ее положение напрямую зависит от того, в каком положении находятся мочевой пузырь и прямая кишка.
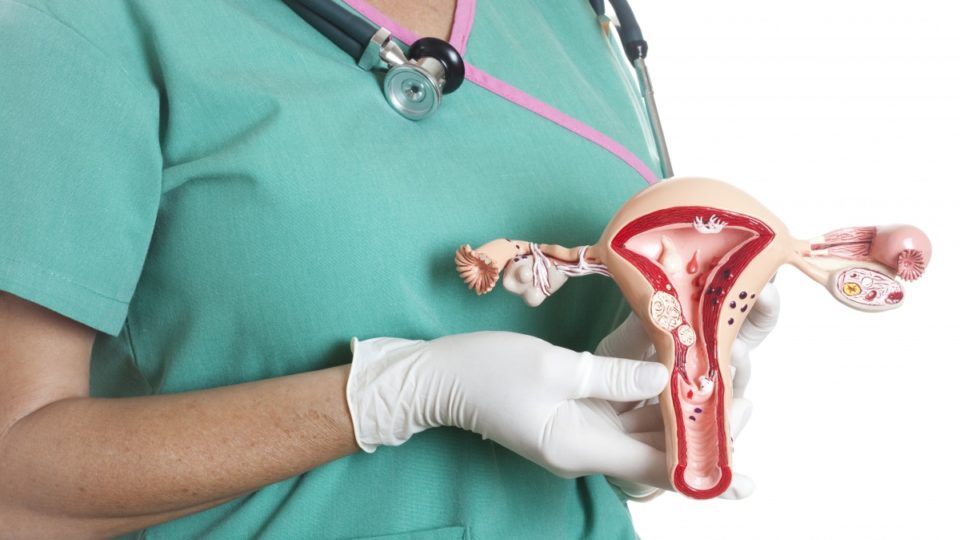
Ручное обследование полости матки невозможно, если мочевой пузырь наполнен. Также при подготовке к осмотру специалистом необходимо освободить прямую кишку. Наличие в ней фекалий не даст возможности специалисту провести полноценный осмотр.
Что такое ручное обследование полости матки?
Обследование без привлечения каких-либо посторонних предметов и технологий — ручное обследование. Это операция, которая требует максимального соблюдения правил гигиены. То есть перед началом такой процедуры врачу необходимо тщательно обработать антисептиком руки и полость матки.
Подобное обследование специалист проводит при наличии определенных показаний. Также показано ручное обследование полости матки после родов.

Показания к проведению ручного обследования матки
В послеродовой период ручное обследование проводится в обязательном порядке. Особое внимание медики уделяют роженицам, у которых послед не выходит из полости органа в течение 30 минут. Такое явление считается показанием к отделению последа вручную.
Также специалисты выделяют такие показания для проведения ручного обследования, как:
- кровотечения в полости матки;
- послеоперационный период;
- задержка плаценты внутри матки после родов;
- миомы;
- рубцевание органа;
- дефекты в развитии околоплодной оболочки.
Опытные специалисты знают, что ручное обследование полости матки должно быть качественным. Для этого необходимо провести рукой по кругу, ощупывая поверхность органа. Иначе есть вероятность того, что хорошо обследована, будет только одна сторона – та, которая была под ладонью врача.

После полного ручного обследования зачастую женщинам, которые только что рожали, назначают дополнительное выскабливание. Такая процедура нужна для того, чтобы полностью очистить матку от остатков плаценты. Показания к ручному обследованию матки могут быть и более серьезными, но в таких случаях назначается дополнительное обследование, а затем лечение. Нельзя в подобных случаях заниматься самолечением.
Необходимо обратиться за помощью к квалифицированным специалистам, и четко следовать их рекомендациям.
Техника ручного обследования полости матки
Прежде чем приступить к осмотру пациентки, врач обязан обработать руки антисептиком. Также обработать поверхность осматриваемого органа – матки. Затем врач одевает на правую руку стерильную перчатку и вводит ее в полость органа.
При этом левой рукой он придерживает ее дно. Если доктор обследует только что родившую пациентку, он обязательно должен проверить матку на наличие остатков плаценты и удалить их при необходимости. В зависимости от состояния пациентки, врач принимает решение об обезболивании перед проведением процедуры.
Если перед родами было введено обезболивающее средство, пациентка не нуждается в дополнительной анестезии. По завершению обследования необходимо ввести окситоцин для улучшения сократительной деятельности матки. Делать это нужно до того момента, когда врач достанет руку из обследуемого органа.
Осложнения
Одним из основных и самых серьезных последствий при ручном обследовании полости матки может оказаться приращивание плаценты к стенкам органа. Тогда специалист при попытке отделить ее вручную должен быть готов к тому, что может открыться кровотечение, которое нередко приводит к печальным последствиям из-за халатности медиков.
Чтобы этого избежать, опытный врач рекомендует пациентке хирургическое вмешательство по удалению матки. Такая операция не приговор на сегодняшний день. И есть масса способов сохранить детородный орган. Однако нужно тщательно следить за женским здоровьем и регулярно проходить обследование гинеколога и остальных специалистов.
Профилактика
Избежать многих неприятностей, касающихся здоровья женщин, помогут также профилактические меры. К примеру, периодически нужно принимать витаминные комплексы, которые нацелены на сохранение женского здоровья. Также сегодня большой популярностью пользуются специальные упражнения, способствующие укреплению матки и ее шейки.
