- Причины
- Симптомы
- Чистка
- Методика
- Последствия
- Профилактика
- Общие сведения
- Причины неполного аборта
- Патогенез
- Симптомы неполного аборта
- Осложнения
- Диагностика
- Лечение неполного аборта
- Прогноз и профилактика
- Причины выкидыша
- Первый триместр
- Второй триместр
- Признаки и симптомы выкидыша
- Диагностика
- Факторы риска
- Восстановление после выкидыша
Потеря ребенка, даже если он был еще в утробе и совсем маленький — тяжелое событие. Если обращать внимание на статистические данные, то можно узнать, что срыв происходит чуть ли не в каждую 6 беременность.
У некоторых женщин эта потеря повторяется не первый раз. Важно понимать, что это не всегда доношенный малыш, часто женщина даже не догадывается о своем интересном положении и принимает выкидыш за начавшуюся очередную менструацию.
Срыв беременности — и так крайне неприятная болезненная ситуация, но она еще усугубляется риском, что плод выйдет не полностью. В таком случае говорят про неполный выкидыш, на раннем сроке это встречается не так часто, но все же имеет место в медицинской практике.
Информацию о невынашивании плода и самопроизвольном аборте полезно знать в любом случае. Во-первых, можно отследить причины выкидыша, а устранив их, избежать повторения ситуации в будущем.
Во-вторых, таким образом женщина сможет распознать у себя симптомы неполного выкидыша и вовремя обратиться к врачу за помощью. Женщина может спасти свою жизнь и здоровье, а также сохранить свои репродуктивные органы в целостности, что даст надежду и возможность в будущем родить ребенка.
Причины
В более чем 75% случаев причиной выкидыша служат генетические нарушения. Они могут появиться вследствие влияния различных вирусов в организме матери, из-за облучения радиацией, по наследственному фактору. Так заложено природой, что она заранее избавляется от организма, который является нежизнеспособным. Слышать про естественный отбор женщине, которая потеряла ребенка — неприятно и больно, но если говорить с научной точки зрения, то так оно и есть.
Инфекции, из-за которых прерывается беременность, могут быть локализованы конкретно в половой сфере: гонорея, сифилис, хламидиоз. Или возможно влияние вирусов, живущих в организме. Например, герпеса или опасного цитомегаловируса, который является ДНК-содержащим и заражает плаценту.
Инфекционные процессы могут протекать и вовсе без симптомов, что несет дополнительную опасность, поэтому важно пройти обследование, и сдать анализы еще до зачатия при планируемой беременности. Особенно если уже был самопроизвольный аборт на раннем сроке.
Прервать беременность организм может и вследствие гормонального дисбаланса. Чаще всего причина в тотальном дефиците гормона прогестерона, задача которого — поддерживать оптимальные параметры для того, чтобы плод успел нормально закрепиться в матке, расти и развиваться.
Нарушения выработки прогестерона могут быть связаны с болезнями головного мозга и щитовидной железы, но чаще это незначительные сбои, которые корректируются поддерживающими гормональными препаратами типа Утрожестана или Дюфастона, или инъекциями гормона.
Также у женщины может обнаружиться переизбыток андрогенов — мужских гормонов, которые не дают прогестерону вырабатываться в нужном количестве. И даже если на менструации это ранее никак не отразилось, то такая серьезная нагрузка как беременность, может выявить этот сбой. В тяжелых случаях это приводит к самопроизвольному аборту.
Многие наслышаны про резус-конфликт между матерью и ребенком. Это явление, при котором у матери отрицательный резус-фактор крови, а у плода — положительный. В таком случае организм воспринимает зародыш как инородное тело и пытается избавиться от эмбриона, отторгает его. Такие беременности можно спасти, но как правило, выкидыш происходит еще на раннем сроке, когда женщина и не подозревает о беременности, либо еще не успела встать на учет к гинекологу.
Причиной выкидыша, особенно на раннем сроке, могут стать ранее сделанные медицинские аборты, особенно если процесс выполнялся малоопытным или низко квалифицированным врачом. В таком случае матка бывает повреждена изнутри или там может протекать вялый воспалительный процесс.
Инвазивные методы перинатальной диагностики повышают риск отторжения эмбриона вследствие возникновения гипертонуса матки.
Привести к выкидышу способен неправильный образ жизни. Нельзя употреблять алкоголь, наркотики, курить. Не стоит допускать излишнего нервного напряжения и стрессов. Если планируется зачатие или есть подозрение на наступившую беременность, нужно с осторожностью принимать лекарства. Риск ранних выкидышей даже для эмбрионов с хорошим кариотипом повышается, если женщина злоупотребляет кофеином. Больше 2 маленьких чашек кофе — перебор для беременной.
Неочевидная причина самопроизвольного выкидыша на раннем сроке — чрезмерные спортивные нагрузки или слишком горячая температура пара в бане или воды в ванне. Идет нагрузка на матку, ее сосуды расширяются, кровоток чересчур сильный. Из-за этого маточный “мешок”, средняя оболочка которого (миометрий) состоит из мышечных волокон, начинает активно сокращаться. Если плод плохо закрепился либо он еще очень маленький, беременность может сорваться.
Симптомы
При неполном выкидыше у женщины наблюдаются очень характерные симптомы. На них важно оперативно среагировать, обратившись к врачу. Ведь если плодные оболочки пробудут в матке слишком долго, то женщина может погибнуть из-за кровопотери или заражения крови вследствие начавшегося воспаления — сепсиса. Также есть угроза удаления матки.
Признаки неполного выкидыша на раннем сроке:
- маточное кровотечение, которое не прекращается даже через 1-2 недели;
- повышение температуры тела;
- слабость;
- тошнота и рвота;
- общее недомогание;
- интенсивная боль внизу живота.
Важно знать, что даже если матку удастся сохранить, то затянувшийся воспалительный процесс может привести к спайкам в маточных трубах, что вызовет бесплодие.
При неполном выкидыше возникают интенсивные острые боли над лобковой костью. Они имеют схваткообразный характер. Может сильно тянуть поясницу. Начинается обильное кровотечение, которое не прекращается долгое время, как и боль. В этом случае маточный просвет расширяется, происходит отторжение плода. Оболочка, в которой он находился, лопается, и ее части могут вслед за зародышем выйти не полностью.
Эффективнее всего можно диагностировать неполный выкидыш благодаря ультразвуковому исследованию, которое проводит опытный сонолог.
Инфицированный аборт. Такой выкидыш сопровождается ознобом, женщину лихорадит. У нее болит живот и идут кровянистые выделения с примесью гноя. В этом случае антенатальная гибель плода или эмбриона происходит из-за бактериальной, вирусной инфекции в организме матери, а также при аутоиммунных нарушениях. Возможен сепсис, перитонит.
Замершая беременность. Фиксируется уже на более поздних сроках. Когда плод гибнет и его сердце не бьется, но он остается в полости матки, которая не спешит от него избавляться.
Анэмбриония. Диагностируется в случае, когда произошло успешное оплодотворение, но эмбрион так и не начал формироваться. Яйцеклетка закрепляется на стенках матки, иногда даже есть гестационная сумка с желточным мешком, но плода при этом нет. Как ни странно, женщина может отмечать у себя характерные признаки нормально развивающейся беременности. А патология обнаруживается при ультразвуковом исследовании. Чаще всего оплодотворенная яйцеклетка без зародыша выходит из матки самостоятельно.
Хорионаденома. Редкое явление, спровоцированное генетическими отклонениями. В этой ситуации в матке формируется маленький бесформенный кусок плоти, который даже имеет свойство увеличиваться в размерах. Матка может начать избавляться от него, сочтя “плод” нежизнеспособным.
Чистка
Полностью вышедший зародыш похож на серый пузырь правильной круглой формы. Если при обследовании в матке не обнаруживается признаков наличия фрагментов плодной оболочки или самого плода, то дальше проводить терапию не нужно. В норме матка очищается за пару недель, при этом женщина может заметить на белье кровянистые выделения с белыми вкраплениями.
Если же плод вышел только частично или имеет место замершая беременность, то женщине в экстренном порядке делают гинекологическую чистку, в ходе которой удаляют оставшиеся частички, выскабливая эндометрий специальным, похожим на ложку, инструментом — кюреткой.
Женщина может быть полностью уверена, что плод точно вышел из организма целиком, но даже небольшое количество оставшихся тканей может стать источником воспаления, поскольку там происходит процесс некроза и размножаются патогенные организмы. Поэтому если выкидыш произошел вне условий стационара, то нужно показаться гинекологу на всякий случай.
Методика
Выскабливание делают в гинекологическом кресле под общим наркозом. Шейку матки расширяют, с помощью кюретки врач соскабливает внутренний слой матки. Операция занимает 30-40 минут. Затем полученный материал отправляют на гистологию для дополнительного исследования.
В некоторых случаях проводят гистероскопию — осмотр матки с помощью инновационной портативной камеры. Чистка с гистероскопией будет максимально безопасной, поскольку риск повредить ткани — минимальный.
Последствия
Любая операция может повлечь за собой осложнения. Кюретаж (выскабливание матки) — это внутриполостное оперативное вмешательство, поэтому риск негативных последствий еще выше. Конечно, современная методика в разы безопаснее, чем было 15-20 лет назад, но полностью от проблем она не страхует.
Наиболее распространенная из них — кровотечение. Чаще встречается у женщин с гемофилией или из-за неосторожных действий хирурга. Для того, чтобы избежать возможной кровопотери, пациентке могут назначить уколы с окситоцином.
Если в матке будут скапливаться кровяные сгустки, то возможно начало воспалительного процесса. Происходит такая ситуация, когда по окончании оперативной процедуры шейка сильно сокращается. Для того, чтобы этого избежать, женщине необходимо принять спазмолитики, которые помогут матке расслабиться. Для предотвращения воспаления на слизистой матки доктор назначает пациентке антибиотики.
Осложнения после неполного выкидыша при своевременном обращении к специалистам и купировании проблем в стационаре бывают крайне редко. Разве что если у женщины имеется ряд серьезных диагнозов в анамнезе. Основная часть “проблемных” случаев выкидыша — это попытки самолечения, устранения симптомов народными методами и игнорирование тревожных признаков.
Обязательно нужно обращать внимание на нарушившиеся сроки или “неправильный” ход менструации, который обычно для женщины не характерен: излишнюю болезненность, обильность. Ведь в некоторых случаях выкидыш происходит на очень ранних сроках, когда тест на беременность ее еще даже не показал.
После выскабливания врачи крайне не рекомендуют женщинам снова беременеть в течение хотя бы полугода, для того чтобы дать матке время на восстановление.
Профилактика
Для того, чтобы в будущем уберечься от потери ребенка из-за самопроизвольного аборта, нужно подойти к следующей беременности со всей ответственностью, пройти необходимые исследования и сдать ряд анализов.
Рекомендуется тщательно просканировать организм на наличие инфекций, а имеющиеся хронические — купировать и перевести в фазу ремиссии. Особенно опасные: папилломавирус, герпес, хламидиоз.
Если в семье имеется патология, при которой происходит невынашивание ребенка мужского пола, нужно исключить Y-хромосомные мужские сперматозоиды. Для этого есть возможность искусственного оплодотворения путем фракционирования спермы, выделения носителей X-хромосом и последующей инсеминации.
Если у женщины резус-отрицательная кровь, нужно вводить антирезусный иммуноглобулин, причем делать это надо оперативно, сразу после выскабливания, которое сделали по причине самопроизвольного выкидыша. Также очень важно проверить уровень гормонов.
Женщине нужно пройти обследование на предмет истмико-цервикальной недостаточности, чтобы вовремя ушить шейку матки и предотвратить вероятность выкидыша.
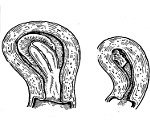
Неполный аборт — задержка плода или его оболочек в маточной полости при самопроизвольном или индуцированном прерывании беременности сроком до 22 недель. Проявляется тянущей или интенсивной схваткообразной болью в нижней части живота, кровянистыми влагалищными выделениями, в которых могут присутствовать фрагменты плодного яйца. Для постановки диагноза используют осмотр на кресле, УЗИ матки, при необходимости назначают лабораторные анализы и гистероскопию. План ведения пациентки предполагает удаление остатков абортивного материала методами вакуум-аспирации или кюретажа маточной полости с последующим назначением утеротоников, антибиотиков, инфузионной терапии.
Общие сведения
По данным исследований в сфере акушерства и гинекологии, неполным абортом заканчиваются от 1 до 5% самопроизвольных выкидышей, инструментальных или лекарственных прерываний гестации. На этом этапе сохранить плод не представляется возможным, поскольку он уже погиб. Основной задачей врача при обнаружении подобной патологии является быстрая коррекция расстройств для исключения возможных осложнений и устранение угроз репродуктивному здоровью пациентки. Чаще незавершившийся самопроизвольный аборт диагностируют у женщин старше 35 лет с генитальной и экстрагенитальной патологией. Неполный индуцированный аборт с поздним развитием клинической симптоматики может возникнуть у пациентки любого возраста при фармакологическом способе прерывании беременности.

Причины неполного аборта
Незавершенным бывает как самопроизвольное, так и искусственное прерывание беременности на ранних сроках. Обычно полному отхождению остатков плодного яйца препятствуют анатомические особенности матки, недостаточное раскрытие ее шейки, наличие связи частей плода либо его оболочек с маточной стенкой. Непосредственными причинами незавершившегося аборта являются:
- Медикаментозный аборт. В большинстве случаев неполное прерывание беременности наблюдается при приеме лекарственных препаратов на ранних стадиях гестации. Несмотря на малую инвазивность методики, у некоторых пациенток отмечается нарушение сократительной способности миометрия и недостаточное раскрытие шеечного канала.
- Неправильное выполнение хирургического аборта. Часть плодного яйца остается прикрепленной к стенке матке при проведении операции неопытным акушером-гинекологом либо отсутствии УЗИ-контроля до или после вмешательства по прерыванию беременности. Риск неполного изгнания абортивного материала повышается при криминальных операциях.
- Дисгормональные состояния. Степень раскрытия шейки, сила и ритмичность сокращений миометрия регулируются гормонально. При дисбалансе эстрогенов, простагландинов, окситоцина, прогестерона, других медиаторов сократительная активность мышечного слоя становится недостаточной для полного изгнания плодного яйца.
- Аномалии строения матки. В редких случаях препятствиями для свободного изгнания отторгнувшегося плодного яйца являются такие анатомические особенности, как двурогая или седловидная матка, субмукозная миома в области перешейка. При гипоплазии органа отмечается недостаточная сократительная активность его мускулатуры.
Группу риска по возможности возникновения неполного аборта составляют пациентки с нарушением секреции женских половых гормонов (поликистозом яичников, истощением или резекцией овариальной ткани), экстрагенитальной соматической и эндокринной патологией (сахарным диабетом, гипотиреозом, заболеваниями надпочечников), ожирением. Вероятность неполного завершения аборта также повышается у женщин с хроническим специфическим и неспецифическим эндометритом, перенесенными абортами и диагностическими выскабливаниями.
Патогенез
Механизм развития неполного аборта и формирования его клинической картины является общим, несмотря на различие этиологических факторов. Частичное отделение плодного яйца вследствие технических ошибок или недостаточной сократительной активности миометрия под участком имплантации зародыша, задержка его частей в матке из-за наличия механических препятствий (миоматозный узел, закрытый шеечный канал и др.) делает невозможным адекватное сокращение стенки органа. В результате продолжается кровотечение из зияющих сосудов, возникает характерная боль и формируется питательный субстрат для возможного инфицирования.
Симптомы неполного аборта
Клиническая картина расстройства является продолжением симптоматики самопроизвольного выкидыша в ходу или постепенно развивается в течение нескольких часов после хирургического аборта. При лекарственном прерывании гестации патологические признаки могут появиться спустя несколько суток и даже недель после приема медикаментов. Незавершенный аборт проявляется интенсивными схваткообразными болями внизу живота, зачастую иррадиирующими в поясницу и крестец, а также обильным маточным кровотечением с возможным присутствием в выделениях фрагментов абортивного материала. Реже болезненные ощущения имеют тянущий характер. О присоединении инфекции свидетельствует появление резкого гнилостного запаха вагинальных выделений, повышение температуры тела до 37,5-38,0° С и выше. При утяжелении патологии пациентки жалуются на слабость, головокружение, обморочные состояния.
Осложнения
При несвоевременной диагностике неполный аборт осложняется профузными маточными кровотечениями, гематометрой, инфицированием абортивного материала. Сначала воспаление носит локальный характер и проявляется клинической картиной острого эндометрита. В последующем возможна генерализация процесса с вовлечением маточных придатков (острый сальпингит или аднексит), тазовой брюшины (пельвиоперитонит), сепсисом. Отдаленными последствиями перенесенного незавершенного аборта являются хронические воспалительные заболевания органов малого таза, истмико-цервикальная недостаточность, привычное невынашивание беременности, бесплодие. Если в маточной стенке остаются фрагменты хориона, из них в будущем может сформироваться плацентарный полип, сопровождающийся обильными и длительными менструальными кровотечениями.
Диагностика
При подозрении на неполный аборт назначают исследования, позволяющие определить наличие абортивного материала в матке, подтвердить прерывание беременности, установить возможные причины. Для своевременного выявления осложнений обеспечивается мониторинг температуры, частоты сердечных сокращений и артериального давления. Наиболее информативными в диагностическом плане являются:
- Гинекологический осмотр. Во время осмотра в зеркалах во влагалище обнаруживаются сгустки крови, иногда — абортивный материал. Шейка сглажена, из ее канала выделяется кровь. При бимануальной пальпации матка увеличенная, мягкая, болезненная. Внутренний зев приоткрыт или полностью раскрыт.
- УЗИ матки. Размеры органа меньше предполагаемых сроков беременности. В полости определяется деформированное плодное яйцо или аморфные включения разных размеров, формы и эхогенности. Плод не проявляет признаков жизнедеятельности. Возможно выявление анатомических аномалий.
Обычно типичная клиническая картина с характерными УЗИ-признаками является достаточной при постановке диагноза. В сомнительных случаях назначают лабораторные методы, подтверждающие прерывание гестации (кольпоцитологию с оценкой кариопикнотического индекса, определение уровней хорионического гонадотропина, эстрадиола, прогестерона). Для исключения инфекционных и геморрагических осложнений контролируют общий анализ крови, показатели гемостаза. Дифференциальную диагностику проводят со свершившимся абортом, внематочной беременностью, несостоявшимся выкидышем. При необходимости к осмотру пациентки привлекают анестезиолога-реаниматолога, инфекциониста, гематолога.
Лечение неполного аборта
Основными задачами являются удаление из полости матки погибшего плода и его частей, остановка кровотечения и предупреждение возможных инфекционных осложнений. Попытка изгнать абортивный материал при помощи утеротоников, как правило, редко бывает эффективной и лишь усиливает схваткообразные боли. Стандартная схема ведения пациентки с неполным самопроизвольным или индуцированным абортом включает такие этапы, как:
- Очищение полости матки. Для удаления оставшегося плодного яйца применяют абортцанг, после чего с учетом гестационного срока выполняют вакуум-аспирацию (до 12 недели беременности) или классический кюретаж маточных стенок (с 12 недели и далее). Эффективное ведение пациентки без полной чистки маточной полости невозможно. Для оптического контроля качества вмешательства может использоваться гистероскопия.
- Остановка маточного кровотечения. При сочетании неполного прерывания беременности с коагулопатическими и гемодинамическими расстройствами в зависимости от результатов лабораторных анализов капельно вводят окситоцин на растворе Рингера или физрастворе. В исключительных случаях при значительной кровопотере рекомендованы гемостатики, трансфузия крови или ее компонентов.
- Антибактериальная терапия. Применение антибиотиков широкого спектра действия прямо показано при клинических и лабораторных признаках инфекционного процесса. С профилактической целью препараты с антимикробным действием вводят при поздней диагностике неполного отхождения плодного яйца. Курс антибиотикотерапии длится от 7 до 10 дней с одновременным назначением эубиотиков и противогрибковых средств.
В послеоперационном периоде по показаниям используют нестероидные противовоспалительные средства, препараты железа. Если неполный выкидыш или индуцированный аборт диагностированы у женщины с отрицательным Rh-фактором крови, назначают анти-Rh0(D)-иммуноглобулин. В течение 2 недель после выскабливания больной рекомендуют отказаться от сексуальных контактов, спринцеваний, внутривлагалищного введения тампонов, свечей. При нормальном состоянии пациентки контрольный осмотр выполняют спустя 14 дней. Повышение температуры и ухудшение общего состояния являются основаниями для более тщательного диагностического поиска, назначения массивной антибиотикотерапии и возможного повторного выскабливания полости матки. Женщинам с невротическими и субдепрессивными расстройствами, связанными с неожиданной потерей ребенка, показаны мягкие седативные средства, легкие антидепрессанты, психотерапия.
Прогноз и профилактика
Своевременное выявление признаков неполного аборта, адекватное лечение позволяют быстро устранить симптомы расстройства и сохранить шансы на нормальную повторную беременность у 80-85% пациенток. В профилактических целях женщинам с дисгормональными состояниями или анатомическими особенностями матки рекомендовано планирование беременности, ранняя постановка на учет в женской консультации и регулярное наблюдение у акушера-гинеколога. При возникновении угрозы выкидыша показано соблюдение лечебно-охранительного режима и соответствующая медикаментозная терапия. Если отторжение плодного яйца произошло, необходимо проконтролировать его полную эвакуацию из маточной полости в ходе ультразвукового исследования или гистероскопии. Контроль отхождения абортивного материала особенно важен после медикаментозного прерывания гестации.
Причины выкидыша
Существует множество причин, по которым может произойти самопроизвольный выкидыш и не все из них удается определить. К некоторым причинам специалисты относят генетические или гормональные нарушения, проблемы имплантации оплодотворенной яйцеклетки, инфекции половых путей и истмико-цервикальную недостаточность.
Первый триместр
Риск выкидыша наиболее высок в течение первых 13 недель беременности, при этом женщина может даже не подозревает о том, что она беременна. Вначале наблюдаются тянущие боли в нижней части живота, к которым со временем присоединяются кровянистые выделения. В этот момент под воздействием кровоизлияния в базальной децидуальной оболочке и некроза тканей повышается сократительная активность матки, которая выталкивает эмбрион наружу. При любых подобных симптомах следует незамедлительно обратиться к врачу.
Генетические аномалии встречаются более чем у половины эмбрионов после выкидыша на раннем сроке беременности. Большинство из них происходят случайно и вряд ли повторятся. Небольшая часть генетических проблем является постоянной и связана с генами родителей. Вероятность такого факта может быть выявлена в случае повторных выкидышей или наличия врожденных дефектов у ранее родившегося ребенка.
Некоторые специалисты отмечают, что причиной выкидыша может являться дефицит гормона беременности прогестерона. Однако в настоящее время ни одно исследование не показало, что употребление лекарственных добавок с содержанием прогестерона в первом триместре снижает риск выкидыша.

Второй триместр
В 2006 году в журнале «Детская и возрастная патология» было опубликовано исследование согласно которому в 19% случаев выкидыш во втором триместре беременности был вызван сужением диаметра пуповины.
Другие причины выкидыша:
- Миомы: доброкачественные образования в полости матки (не раковые), которые увеличивают ее сократительную деятельность. Около 20% женщин страдают от миом.
- Спайки: образования из соединительной ткани, которые препятствует имплантации эмбриона в стенку матку.
- Слизистые полипы матки: разрастания слизистой оболочки матки, которые могут загромождать полость матки и вызывать самопроизвольные выкидыши.
- Эндометриоз: заболевание, при котором в организме женщины ткань, аналогичная эндометрию, растет и развивается за пределами слизистой оболочки матки. Заболевание может привести к выкидышу или даже бесплодию.
- Открытая шейка матки во время беременности: может быть связана с врожденной болезнью или патологией матки.
- Инфекционные заболевания: некоторые инфекционные заболевания переносятся в кровоток через плаценту, вызывая гибель эмбриона или плода.
- Серьезные заболевания: сахарный диабет, заболевания печени, высокое кровяное давление, гормональные нарушения.

Признаки и симптомы выкидыша
Наиболее распространенным симптомом выкидыша являются кровянистые выделения. Они могут быть иметь свело-красный или темно-коричневый оттенок и продолжаться в течение одного дня или нескольких суток. Однако кровянистые выделения относительно распространенное явление в течение первого триместра беременности и не обязательно указывают на выкидыш. Среди других симптомов часто встречаются боли в пояснице, боли в нижней части живота и выделения в виде больших кровяных сгустков.
Диагностика
В случае обнаружения признаков выкидыша следует незамедлительно обратиться к гинекологу. Врач проведет анализ крови на наличии гормона ХГЧ (низкий уровень гормона является плохим знаком в случае беременности) и трансвагинальное УЗИ, которое поможет определить присутствие эмбриона в утробе матери.
При подтверждении самопроизвольного выкидыша гинеколог осматривает матку на наличие остатков тканей плода, которые могут вызвать кровотечение или распространение инфекций. Отсутствие составных частей плодного яйца в полости матки указывает на полный выкидыш.
Если подтвердился случай замершей беременности, пустого мешка или неполного выкидыша – назначается лечение:
- Регулярное посещение гинеколога на протяжении 2-6 недель, в течение которых в 70% случаев происходит самопроизвольный выкидыш. Данный вид лечения позволяет избежать возможных побочных эффектов и осложнений, связанных с употреблением лекарственных средств или хирургических вмешательств, но повышает риск появления кровянистых выделений и неполного выкидыша.
- Медикаментозное лечение обычно заключается в употреблении мизопростола и способствует завершению выкидыша.
- Хирургическое вмешательство заключается в использовании специального вакуумного отсоса в случае вакуумной аспирации или кюретки для выскабилвания. В обоих случаях восстанавливается сократительная деятельности матки и уменьшается кровотечение.
Период восстановления организма после выкидыша занимает около месяца.

Факторы риска
Интеркуррентные заболевания. Некоторые интеркуррентные заболевания на раннем сроке беременности увеличивают риск выкидыша: синдром поликистозных яичников, гипотиреоза, сахарный диабет, инфекционные и аутоиммунные заболевания. Качество исследований о синдроме поликистозных яичников и его влиянии на выкидыш до сих поставлены под сомнение. Однако некоторые специалисты все же рекомендуют употребление лекарственных средств при наличии синдрома. В частности, широко используется препарат Метформин.
Риск выкидыша увеличивается у пациентов с плохо контролируемым инсулинозависимым сахарным диабетом, при этом никакого существенного увеличения риска не было выявлено у женщин с хорошо контролируемым диабетом.
Болезни, передаваемые через плаценту к плоду, такие как краснуха или хламидиоз, также могут увеличить риск выкидыша. Микоплазмоз повышает риск преждевременных родов и выкидыша.
Курение. Будущим родителям стоит отказаться от курения при планировании, во время и после беременности. В противном случае возникает повышенный риск выкидыша, низкая масса плода при рождении и другие серьезные осложнения.
Возраст. Возраст женщины является существенным фактором риска. В возрасте от 35 и более лет риск выкидыша может составлять 45%.
Антидепрессанты. Некоторые исследования свидетельствуют о существовании небольшого увеличение риска выкидыша для женщин, принимающих антидепрессанты.
Восстановление после выкидыша
Период восстановления после самопроизвольного выкидыша занимает некоторое время: через четыре недели возвращается нормальный менструальный цикл после чего через две недели наступают месячные.
Несмотря на то, что физически организм восстанавливается в достаточно короткие сроки, многие женщины испытывают эмоциональное потрясение на протяжении длительного времени. Очень часто присутствуют чувства печали и вины, состояния шока и депрессии; возникают головные боли, проблемы со сном или концентрацией внимания, отсутствует аппетит. Недомогания являются нормальным явлением в данной ситуации.
Большинство женщин, у которых произошел выкидыш могут удачно забеременеть и вырастить здорового ребенка. При этом шанс на успешное протекание беременности составляет более 85%.
